Thứ 7 ngày 09 tháng 06 năm 2018Lượt xem: 34540
Can thiệp ngoại khoa điều trị Suy tĩnh mạch nông mạn tính chi dưới.
Suy tĩnh mạch nông mạn tính chi dưới là gì?
Suy tĩnh mạch mạn tính chi dưới là bệnh phổ biến, chiếm từ 15 – 25% dân số người lớn nói chung và là một trong những nguyên nhân khám bệnh thường gặp nhất trên lâm sàng, bệnh gặp ở nữ gặp nhiều hơn nam (tỷ lệ 3 nữ/ 1 nam). Bệnh có thể gây ra các biến chứng như giãn tĩnh mạch nông, huyết khối tĩnh mạch, thuyên tắc động mạch phổi, loét chi…làm giảm đáng kể chất lượng cuộc sống và tăng gánh nặng chi phí cho nền y tế. Bệnh gặp nhiều ở những nước phát triển, có mối liên quan mật thiết với lối sống, tính chất công việc… Hiện nay, ở Pháp có khoảng 18 triệu người bị suy tĩnh mạch chi dưới, trong đó có khoảng 10 triệu người giãn tĩnh mạch. Có khoảng 1% dân số thế giới bị loét chi dưới do nguyên nhân tĩnh mạch. Đây là một vấn đề sức khỏe và xã hội trầm trọng hiện nay: Tại Pháp: Kinh phí điều trị suy tĩnh mạch chiếm khoảng 2,6% tổng kinh phí cho ngành y tế; Tại Mỹ: chi phí khoảng 1 tỷ đô la/ năm cho điều trị loét mạn tính do nguyên nhân tĩnh mạch…
Hiện nay, cùng với sự phát triển mạnh mẽ của khoa học kỹ thuật, điều trị bệnh lý suy tĩnh mạch mạn tính chi dưới có nhiều phương pháp mới tiên tiến và đem lại hiệu quả cao, có tính thẩm mỹ, cải thiện tốt triệu chứng và mang lại sự hài lòng cho người bệnh. Trong khuôn khổ bài viết này, chúng tôi trình bày cập nhật các phương pháp điều trị ngoại khoa, can thiệp trong điều trị suy tĩnh mạch nông mạn tính chi dưới hiện đang được áp dụng.
1. Khái niệm và phân độ suy tĩnh mạch mạn tính chi dưới
1.1. Khái niệm suy tĩnh mạch chi dưới mạn tính
- Suy tĩnh mạch mạn tính chi dưới là tình trạng suy giảm chức năng hệ tĩnh mạch chi dưới do suy các van tĩnh mạch thuộc hệ tĩnh mạch nông và/hoặc hệ tĩnh mạch sâu, có thể kèm theo thuyên tắc tĩnh mạch hoặc không.
- Suy tĩnh mạch sâu xảy ra khi các van trong hệ tĩnh mạch sâu bị tổn thương, ví dụ do huyết khối tĩnh mạch sâu. Vì không có van bình thường để ngăn cản dòng chảy ngược trong hệ tĩnh mạch sâu nên áp lực thủy tĩnh trong hệ tĩnh mạch chi dưới sẽ tăng lên rất cao, tình trạng này được gọi là hội chứng sau huyết khối.
- Suy tĩnh mạch nông là thể hay gặp nhất của suy tĩnh mạch. Trong suy tĩnh mạch nông, các van trong hệ tĩnh mạch sâu có thể bình thường, máu từ hệ tĩnh mạch sâu chảy vào các tĩnh mạch nông bị giãn do các van bị hở.
Các van tĩnh mạch nông bị hở do nhiều nguyên nhân. Tổn thương trực tiếp hoặc huyết khối tĩnh mạch sâu có thể gây suy van tiên phát. Thành tĩnh mạch bị yếu bẩm sinh có thể bị giãn dưới áp lực bình thường, gây suy van thứ phát. Các van bất thường bẩm sinh cũng có thể bị hở dưới áp lực tĩnh mạch nông bình thường. Các tĩnh mạch và van bình thường cũng có thể bị căng ra quá mức do ảnh hưởng của các hormon (ví dụ trong khi có thai). Theo thời gian, các tĩnh mạch nông bị giãn to tới mức các van tĩnh mạch không thể khép kín được nữa, các tĩnh mạch này ngày càng giãn to và ngoằn nghoèo. Khi đó được gọi là giãn tĩnh mạch.
Hầu hết các trường hợp suy van tĩnh mạch nông xảy ra sau một điểm dò áp lực cao duy nhất giữa hệ tĩnh mạch sâu và nông. Áp lực cao có thể đổ vào các tĩnh mạch nông do hở các van ở bất cứ điểm nối nào giữa hệ tĩnh mạch sâu và nông. Hai nguồn chính gây dò áp lực cao từ hệ tĩnh mạch sâu vào hệ tĩnh mạch nông là hở van ở các quai tĩnh mạch hiển và hở van của các tĩnh mạch xuyên. Hở van ở quai tĩnh mạch hiển: Hay gặp nhất là hở van tiên phát tại chỗ nối giữa tĩnh mạch hiển lớn và tĩnh mạch đùi chung. Dạng ít gặp hơn là hở van tiên phát ở chỗ nối giữa tĩnh mạch hiển bé và tĩnh mạch khoeo. Hở van của các tĩnh mạch xuyên: Vị trí hay gặp nhất là hở van của các tĩnh mạch xuyên ở một phần ba trên đùi (tĩnh mạch xuyên Hunter) và ở phía trên bắp chân (tĩnh mạch xuyên Boyd).
1.2.Phân loại suy tĩnh mạch mạn tính theo hệ thống CEAP nâng cao
Phân loại CEAP được áp dụng rộng rãi trên toàn thế giới. Gồm các tiêu chí:
Phân loại lâm sàng:
C0: Không có biểu hiện bệnh lý tĩnh mạch có thể quan sát hoặc sờ thấy
C1: Giãn mao tĩnh mạch mạng nhện hoặc dạng lưới Ø < 3 mm
C2: Giãn tĩnh mạch Ø > 3 mm
C3: Phù chi dưới, chưa có biến đổi trên da
C4: Biến đổi trên da do bệnh lý tĩnh mạch
C4a: rối loạn sắc tố và/hoặc chàm tĩnh mạch
C4b: Xơ mỡ da và/hoặc teo trắng kiểu Milian
C5: Loét đã liền sẹo
C6: Loét đang tiến triển

1.3.Chẩn đoán: Dựa vào các tiêu chí
Tiền sử bệnh
Khám lâm sàng
Thăm dò cận lâm sàng không xâm nhập: siêu âm doppler màu tĩnh mạch: xác định được suy van tĩnh mạch, huyết khối, đường kính tĩnh mạch, vẽ sơ đồ tĩnh mạch…
Thăm dò cận lâm sàng xâm nhập: hiếm khi sử dụng, chỉ sử dụng khi cần xác định mức độ nặng của bệnh hay khi cần cân nhắc chỉ định phẫu thuật: chụp cản quang hệ tĩnh mạch…
2. Các phương pháp điều trị can thiệp suy tĩnh mạch nông mạn tính chi dưới
2.1.Các phương pháp điều trị ngoại khoa
Mục tiêu chính của các phương pháp điều trị là cải thiện tuần hoàn tĩnh mạch bằng cách loại bỏ dòng trào ngược trong lòng các tĩnh mạch bị suy. Chỉ định ngoại khoa được đặt ra khi suy tĩnh mạch không đáp ứng với điều trị nội khoa và xuất hiện các biến chứng của dòng trào ngược. Tùy theo tổn thương nằm ở hệ tĩnh mạch nông, sâu, xuyên, bác sĩ phẫu thuật sử dụng các phương pháp phẫu thuật khác nhau. Các kỹ thuật cổ điển bao gồm thắt với stripping, thắt đơn thuần và phân chia dòng tĩnh mạch (trong các trường hợp hở van tĩnh mạch xuyên), điều trị gây xơ (có thắt hoặc không) và hai kỹ thuật tiên tiến hiện nay đang được áp dụng mạnh mẽ và rộng rãi trên thế giới là loại bỏ tĩnh mạch bằng sóng radio và bằng laser nội tĩnh mạch.
2.1.1. Phẫu thuật stripping
Stripping là kỹ thuật lột bỏ toàn bộ tĩnh mạch hiển bị suy (tĩnh mạch hiển lớn hoặc hiển nhỏ) bằng cách sử dụng dây rút tĩnh mạch (stripper), có thể phối hợp thắt hoặc cắt các tĩnh mạch xuyên bị suy. Phương pháp này được thực hiện phổ biến từ năm 1950 đến ngày nay. Với phẫu thuật stripping, sử dụng hai vết rạch da ở chân: vết rạch khoảng 3 cm ở bẹn để bộc lộ quai tĩnh mạch hiển lớn, các nhánh đổ về quai và vết rạch 1 cm ở trước mắt cá trong bộc lộ đầu xa của tĩnh mạch hiển lớn. Thắt và cắt quai tĩnh mạch hiển lớn, các nhánh đổ về quai, luồn stripper vào lòng tĩnh mạch từ 2 vết rạch ở mắt cá chân và ở bẹn. Tĩnh mạch hiển sau đó sẽ được kéo rút ra và các vết rạch được khâu lại. Phẫu thuật stripping tương đối nhanh chóng: khoảng 30 phút đối với 1 chân và 1 giờ đối với 2 chân. Bệnh nhân hoàn toàn tỉnh táo, có thể ăn uống, đi lại bình thường và xuất viện ngay ngày hôm sau.

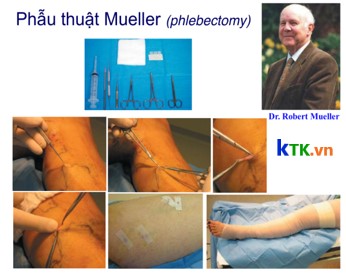
2.1.2. Phẫu thuật Muller
Phẫu thuật Muller được chỉ định trong những trường hợp các nhánh tĩnh mạch nông bàng hệ (thuộc hệ tĩnh mạch hiển hoặc không) giãn to ngoằn nghoèo dưới da và suy tĩnh mạch chi dưới mức độ nặng, với điều kiện đã điều trị triệt để suy tĩnh mạch hiển. Phẫu thuật Muller được bác sĩ Robert Muller đề xướng vào năm 1962. Với phẫu thuật này, bác sĩ tiến hành rạch những vết mổ nhỏ khoảng 2 – 3 mm ngay vị trí các tĩnh mạch nông giãn, qua đó dùng móc hoặc kẹp chuyên dụng rút bỏ các tĩnh mạch này. Đây là phương pháp phẫu thuật mang lại hiệu quả cao. Một ngày sau phẫu thuật, bệnh nhân có thể đi lại bình thường, các vết bầm dọc theo tĩnh mạch sẽ tự mất sau 3 - 4 tuần.
2.1.3. Phẫu thuật CHIVA
Dựa vào bản đồ tĩnh mạch chi dưới với đánh dấu tỉ mỉ vị trí tĩnh mạch có dòng trào ngược (bằng siêu âm Doppler), thắt hoặc cắt bỏ những vị trí tĩnh mạch là nguyên nhân gây ra sự trào ngược, trong khi bảo tồn tối đa tĩnh mạch hiển.

2.1.4. Phẫu thuật Linton
Với suy tĩnh mạch xuyên, điều trị ngoại khoa cổ điển được biết đến là phẫu thuật Linton. Năm 1938, Linton đã tiến hành phẫu thuật cột các nhánh tĩnh mạch xuyên trong điều trị loét do suy tĩnh mạch xuyên. Phẫu thuật Linton điều trị được những vết loét tĩnh mạch, thế nhưng tỉ lệ nhiễm trùng vết mổ lại khá cao, xấp xỉ 50%. Nguyên nhân được Linton và các tác giả khác ghi nhận là do đưởng mổ dài, bóc tách rộng. Sau đó, nhiều cải tiến được nghiên cứu nhằm khắc phục biến chứng nhiễm trùng của phẫu thuật Linton.
2.1.5. Phẫu thuật ít xâm lấn, phẫu thuật nội soi
Những năm gần đây, cùng với sự phát triển của phẫu thuật nội soi, phẫu thuật nội soi cắt tĩnh mạch xuyên dưới cân đang là 1 lựa chọn tốt trong điều trị. Bệnh nhân có tĩnh mạch xuyên bệnh lý (dòng trào ngược trên 0,5 giây, giãn trên 3,5mm, phân độ C5-C6) có thể điều trị bằng phẫu thuật nội soi loại bỏ các tĩnh mạch xuyên dưới cân cơ. Giữa thập kỉ 80, một số tác giả Châu Âu đã báo cáo kỹ thuật mổ ít xâm lấn trong điều trị suy tĩnh mạch xuyên và sau đó được hưởng ứng bởi các tác giả người Mỹ. Năm 1985, Hauer đã áp dụng phẫu thuật nội soi để cột nhánh tĩnh mạch xuyên Cockett bị suy. Năm 1996, Gloviczki đã mô tả hàng loạt trường hợp áp dụng phẫu thuật nội soi trong điều trị suy tĩnh mạch xuyên. Năm 1997, Pierik đã thực hiện nghiên cứu ngẫu nhiên có đối chứng trên 2 nhóm bệnh nhân suy tĩnh mạch xuyên. Kết quả cho thấy tỉ lệ nhiễm trùng trong nhóm mổ hở là 53% so với không trường hợp nào trong nhóm mổ nội soi.
2.2. Các phương pháp can thiệp nội mạch
Từ cuối thập niên 90, một số phương pháp điều trị dòng trào ngược tĩnh mạch ít xâm lấn, ít đau, ít biến chứng và thời gian hồi phục nhanh được báo cáo trong điều trị bệnh lý suy tĩnh mạch chi dưới. Đó là các phương pháp can thiệp nội tĩnh mạch: tia laser, sóng cao tần, tiêm xơ. Tuy nhiên, các phương pháp này chỉ can thiệp trên tổn thương ở tĩnh mạch nông. Các phương pháp này hiệu quả, an toàn được áp dụng ngày càng nhiều trên thế giới. Các thủ thuật này nên được thực hiện trong môi trường ngoại khoa, bởi các bác sĩ ngoại mạch máu, hoặc nội mạch máu can thiệp
2.2.1. Phương pháp tiêm xơ tĩnh mạch bằng chất xơ tạo bọt
Phương pháp tiêm xơ bắt đầu được công bố 1986 – 1989. Nguyên tắc của phương pháp này là tiêm chất xơ vào lòng tĩnh mạch sẽ làm tan lớp màng fibrinogen bảo vệ nội mạc làm phá hỏng lớp nội mạc và thành phần lân cận của lớp trung mạc. Fibrin lắng đọng trong và xung quanh thân tĩnh mạch tạo ra phản ứng viêm gây xơ hóa tĩnh mạch trong vòng khoảng 6 tháng và làm nghẽn mạch. Các loại thuốc tiêm xơ thường được dùng: Polidocanol, Iodine, …Tuy nhiên, phương pháp này chỉ được áp dụng cho những trường hợp tĩnh mạch giãn có đường kính nhỏ: suy thân tĩnh mạch hiển với điều kiện tĩnh mạch giãn không quá 1 cm; suy các tĩnh mạch xuyên, có thể gây giãn tĩnh mạch tái phát nếu không điều trị; giãn các tĩnh mạch bàng hệ của hệ tĩnh mạch hiển, với điều kiện đã điều trị tình trạng giãn và suy của hệ tĩnh mạch hiển đó. Các biến chứng có thể gặp là: phản ứng dị ứng, thuyên tắc xa, hoại tử mô nếu chất tạo xơ thoát ra ngoài lòng mạch, thay đổi sắc tố da, tiêm vào lòng động mạch có thể gây tắc động mạch và hoại tử chi, viêm tĩnh mạch hay quanh tĩnh mạch do tiêm quá nhiều chất xơ, tỷ lệ tái phát cao.
2.2.2. Điều trị nhiệt nội tĩnh mạch
* Nguyên lý: Phóng thích một năng lượng nhiệt vừa đủ vào trong lòng tĩnh mạch để phá hủy tĩnh mạch bằng những phản ứng sinh lý không thể đảo ngược. Có hai phương pháp hiện nay đang được áp dụng rộng rãi và phổ biến trên thế giới: Điều trị nhiệt nội tĩnh mạch bằng sóng cao tần (RF) và điều trị nhiệt nội tĩnh mạch bằng laser. Với hai phương pháp này, luồn sợi dây đốt RF/ laser qua da vào lòng tĩnh mạch dưới hướng dẫn của siêu âm. Xác định vị trí đầu đốt cách điểm nối tĩnh mạch hiển lớn – tĩnh mạch đùi chung hoặc điểm nối giữa tĩnh mạch hiển bé với tĩnh mạch khoeo 10 – 20 mm, bơm dung dịch gây tê và làm mát xung quanh đoạn tĩnh mạch hiển cần can thiệp, do đó sẽ tách rời được tĩnh mạch hiển ra khỏi da và các cấu trúc dưới cân nhằm bảo vệ mô khỏi bị nhiệt năng của sóng RF/laser. Khởi động chế độ đốt RF/laser, sond được rút ra từng đoạn hay rút đều đặn trên suốt chiều dài của tĩnh mạch theo đúng quy trình của từng máy. Phương pháp can thiệp này có nhiều ưu điểm như: can thiệp tối thiểu, không cần nằm viện, có thể gây tê tại chỗ, không để lại sẹo, thời gian phục hồi nhanh, ít đau.
* Phương pháp xơ hoá tĩnh mạch bằng nhiệt cao tần
Phương pháp can thiệp nội tĩnh mạch bằng nhiệt cao tần trong điều trị suy tĩnh mạch nông chi dưới được công bố năm 1998. Nguyên lý của phương pháp này là tác dụng nhiệt trực tiếp lên thành tĩnh mạch để làm teo và xơ hoá lòng tĩnh mạch. Hiệu quả của phương pháp này khá cao, khoảng 97%. Phương pháp có tác dụng tốt nhất với những tĩnh mạch có đường kính ≤ 12mm và vận tốc trào ngược lớn hơn 10 cm/ giây. Các thông số này được xác định qua siêu âm Doppler tĩnh mạch.
* Phương pháp xơ hoá tĩnh mạch bằng laser
Phương pháp laser nội tĩnh mạch được công bố vào năm 1999. Nguyên lý của phương pháp này là dùng năng lượng của ánh sáng laser để biến đổi thành nhiệt thông qua sự hấp thụ của Hemoglobin trong máu để tác động lên thành tĩnh mạch. Phương pháp này áp dụng được cho hầu hết mọi đường kính tĩnh mạch nhưng tốt nhất là ≤ 20mm. Laser nội tĩnh mạch cũng cho kết quả thành công cao, khoảng 97 – 98%, và ít tai biến.
Nhìn chung, các phương pháp can thiệp nội mạch áp dụng hiệu quả cho điều trị suy tĩnh mạch nông chi dưới. Các phương pháp này chỉ mới phát triển trong khoảng 30 năm trở lại đây. Tại Việt Nam, các phương pháp này được triển khai khoảng một thập kỉ nay, chủ yếu là với phương pháp tiêm xơ dưới siêu âm. Trong vài năm trở lại đây, phương pháp xơ hoá tĩnh mạch bằng laser nội tĩnh mạch và sóng cao tần đã được thực hiện tại Việt Nam và bước đầu đã thu được những kết quả nhất định.
Tin xem nhiều nhất
-
-
Ngày 09/02/2018
ĐIỆN CƠ là gì ...
-

-
Ngày 13/02/2018
Điều trị Co thắt mi mắt (Blepharospasm)?
-

-
Ngày 01/03/2018
Điều trị co cứng cơ sau Đột quỵ não.
-
-
Ngày 05/10/2021
Chẩn đoán định khu tổn thương tủy sống.
-

-
Ngày 05/04/2020
Liệt dây thần kinh số VII.











